Binnenkort kom je naar het ziekenhuis voor een ruggenprik. Dat is een behandeling waarbij je een prik krijgt in je onderrug en je medicijnen krijgt toegediend. In deze folder lees je alles over de ruggenprik.
Informatie voor ouders
Een onderzoek in een ziekenhuis kan een ingrijpende gebeurtenis zijn. Wij vinden het belangrijk om u en uw kind hierbij goed te begeleiden. Uw kind voelt zich misschien niet goed of heeft zelfs pijn. Het krijgt te maken met verschillende behandelaars en allerlei medische termen. Deze folder is bedoeld om uw kind voor te bereiden op het onderzoek. Maar ook om ú te informeren over wat er gaat gebeuren. Begrijpelijke informatie is van groot belang. Als je weet wat je te wachten staat, geeft dat een gevoel van zekerheid en vertrouwen. Een deel van de voorlichting gebeurt in het ziekenhuis. De arts bespreekt de volgende zaken met u, en als het mogelijk is ook met uw kind:
- Waarom uw kind deze behandeling krijgt
- Hoe we de behandeling uitvoeren
Thuis stellen kinderen vaak meer vragen dan in het ziekenhuis. Uw kind vertrouwt u. Daarom kunt u het beste uitleggen wat er gaat gebeuren. Deze folder helpt u daarbij. U weet het beste welke informatie uw kind begrijpt en emotioneel kan verwerken. Lees de folder éérst zelf. Zorg dat u goed weet wat er gaat gebeuren. U kunt de tekst daarna voorlezen of in uw eigen woorden navertellen. Of uw kind leest de tekst zelfstandig. Bespreek in elk geval samen of alles duidelijk is. Achterin deze folder staat hoe u uw kind kunt voorbereiden en begeleiden bij het onderzoek. U mag aanwezig zijn bij de ruggenprik.
Informatie voor jongeren vanaf 12 jaar
Een onderzoek in het ziekenhuis kan vervelend zijn. Je krijgt te maken met verschillende artsen, assistenten en verpleegkundigen. Je hoort ook allerlei medische termen. Wij willen je zo goed mogelijk voorbereiden op het onderzoek. Lees daarom deze folder goed door. Als je weet wat er gaat gebeuren, ben je meestal minder zenuwachtig. Je ouders lezen deze folder ook. Vraag of ze kunnen uitleggen wat je niet begrijpt.
WGBO
Wat is het beste voor je als je ziek bent? Wie beslist dat eigenlijk? Moet er rekening gehouden worden met jouw mening? Dat staat in een speciale wet: de Wet op de Geneeskundige Behandelings Overeenkomst (WGBO).
Ben je ouder dan 12 jaar
Dan moet de dokter ook aan jou vragen of je het goed vindt wat hij gaat doen. Jij en je ouders moeten beide toestemming geven. Maar als jij het niet eens bent met je ouders? Hoe gaat het dan? Ook dat staat in deze wet. Lees er meer over op www.kinderrechtenindezorg.nl
Ben je ouder dan 16 jaar
Dan beslis je zelf. Dan is alleen jouw toestemming nodig. Maar moet de arts dan wel informatie over de behandeling geven aan je ouders? Lees er meer over op kinderrechtenindezorg.nl
Tips
Neem iemand mee naar het ziekenhuis. Je vader, moeder of iemand anders die je vertrouwt. Praat met je ouders, broers, zussen, vrienden en vriendinnen over wat er gaat gebeuren in het ziekenhuis. Schrijf je vragen op, dan vergeet je ze niet. Bij je volgende bezoek aan het ziekenhuis kun je ze stellen.
Wil je meer weten? Kijk op: www.hetwkz.nl of www.opeigenbenen.nu
De ruggenprik
Wat is een ruggenprik?
Binnenkort kom je naar het ziekenhuis voor een ruggenprik. Dat is een behandeling waarbij je een prik krijgt in je onderrug en je medicijnen krijgt toegediend. Een ander woord voor ruggenprik is lumbaalpunctie. Lumbaal betekent het gebied van je onderrug. Punctie is een ander woord voor prik. Voor het gemak spreken we in deze folder vaak over ruggenprik.
Met een ruggenprik kan de dokter:
- onderzoeken hoe het met je gaat
- medicijnen geven
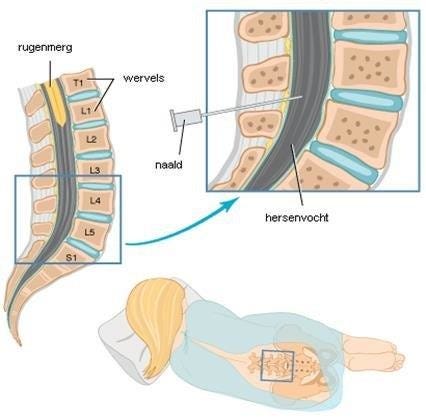
In je hoofd en in je wervelkolom zit hersenvocht. Dit hersenvocht willen we onderzoeken. Daarom krijg je een prik in je onderrug, tussen je ruggenwervels. Er druppelt dan wat hersenvocht uit de naald. De dokter vangt dit vocht op in een buisje. Dit hersenvocht onderzoeken we in een laboratorium.
Daarna dient de dokter via dezelfde holle naald het medicijn nusinersen (Spinraza) toe aan het hersenvocht. De ruggenprik zelf duurt minimaal 10 minuten. Hoe lang het precies duurt is bij iedereen anders. Dat hangt af van hoe snel het vocht uit je rug druppelt.
Je ouder(s) of begeleider mag aanwezig zijn bij de ruggenprik.
Na de behandeling blijf je 2 uur plat op bed liggen. Het medicijn kan zich dan goed verspreiden door je lichaam.
Hoe wordt de anesthesie gegeven?
Sommige kinderen vinden het heel moeilijk om goed stil te blijven liggen, daarom wordt dit onderzoek soms uitgevoerd door je bewustzijn te verlagen (sedatie) of door je onder narcose te brengen. Kinderen tot 9,5 jaar krijgen de ruggenprik altijd onder narcose of sedatie. Zij hebben een tijdje voor de ruggenprik, een afspraak op de POS-poli.
Bij kinderen ouder dan 9,5 jaar kunnen we kijken of lokale verdoving mogelijk is. Je krijgt hierbij een verdovingspleister op je rug (emla pleister). Een uur voor de operatie aan krijg je deze pleister op je rug geplakt. Lees verder in: De dag van de ruggenprik bij lokale verdoving.
Je zenuwstelsel
Het zenuwstelsel speelt een belangrijke rol in je lichaam, bij alles wat je doet en wat je voelt.
Je zenuwstelsel kan je vergelijken met een netwerk van autowegen. Auto’s rijden van het ene naar het andere punt. Je zenuwen geven op dezelfde manier berichtjes door: signalen. Die signalen ‘reizen’ heen en weer tussen je hersenen en je spieren. Daardoor kun je bijvoorbeeld bewegen, voelen, zien en proeven.
Je zenuwstelsel bestaat uit: je hersenen, je hersenstam en je ruggenmerg
Je hersenen
Je hersenen zitten in je hoofd, onder je schedel. Ze werken heel ingewikkeld. Je hersenen zorgen ervoor dat er van alles in je lichaam gebeurt. Bijvoorbeeld dat je kunt zien, horen, ruiken, proeven en voelen. Ze regelen ook dat je kunt bewegen en dat je temperatuur goed blijft. Dankzij je hersenen kun je nadenken, dingen onthouden, raadsels oplossen en grapjes maken. Je hersenen zorgen er ook voor dat je blij, boos of verdrietig bent.
Je hersenstam
Je hersenstam is het onderste gedeelte van je hersenen. Het is de automatische piloot van je lichaam. De hersenstam regelt de dingen die je lichaam doet zonder dat je er over na hoeft te denken. Bijvoorbeeld ademhalen en je bloeddruk regelen. Je hersenstam zorgt er ook voor dat je lichaam eten en drinken goed verwerkt.
Je ruggenmerg
Je ruggenmerg zijn de zenuwen die door je wervelkolom (ruggengraat) heen naar beneden toelopen. Van je nek tot je stuitje. Die zenuwen zijn de hoofdverbinding tussen je hersenen en de rest van je lichaam. Zenuwen zorgen ervoor dat alle signalen uit je lichaam naar je hersenen gaan. Je hersenen zetten deze signalen om in een actie in je lichaam. Bijvoorbeeld: Je stoot je grote teen. Via de zenuwen gaat er een signaal vanuit je grote teen, via het ruggenmerg naar je hersenen. Je hersenen geven dan weer een signaal terug naar verschillende delen van je lichaam. Jij trekt je voet terug, grijpt hem vast met je hand en de tranen springen in je ogen. Dat gaat allemaal vanzelf. Om je hersenen en ruggenmerg zit een waterige vloeistof, het hersenvocht. Daarom heen zitten beschermende vliezen. Dit hersenvocht doet twee dingen: het beschermt je hersenen en je ruggenmerg en het vervoert voedingsstoffen en afvalstoffen.
Voorbereiding uitklapper, klik om te openen
Tips voor ouders
Hoe kunt u uw kind voorbereiden?
Hieronder staan algemene adviezen. U kunt zelf inschatten wat bij uw kind past.
- Kies een rustig moment voor de voorbereiding. Bij voorkeur niet vlak voor het slapen gaan. Zorg dat er tijd is voor uw kind om vragen te stellen.
- Begin bij jonge kinderen niet te vroeg met voorbereiden. Ze hebben een ander tijdsbesef dan volwassenen. Jonge kinderen leven in het ‘hier en nu’. Een paar dagen van tevoren is meestal vroeg genoeg. Zorg wel dat er voldoende tijd is om er nog eens op terug te komen. Herhaling is belangrijk. Bij oudere kinderen kunt u wat eerder beginnen.
- Laat uw kind de informatie navertellen aan uzelf of aan anderen. Zo merkt u of alles begrepen is.
- Vraag hoe uw kind tegen het onderzoek aan kijkt en hoe het zich voelt. Uw kind kan bang zijn of pijn hebben. Bespreek thuis alvast wat uw kind kan helpen. Bijvoorbeeld een hand vasthouden.
- Betrek de andere kinderen van het gezin bij de voorbereiding. Dan weten zij ook wat er met hun broertje of zusje gaat gebeuren.
Wat vertelt u en hoe?
- Kies woorden die uw kind begrijpt, vertel zo eenvoudig mogelijk. Sluit aan bij zijn/haar belevingswereld.
- Vraag wat uw kind al weet over het onderzoek.
- Let erop dat uw kind de informatie goed begrijpt en verwerkt. Vooral jonge kinderen kunnen gaan fantaseren over het ziekenhuis.
- Geef vooral bij jonge kinderen niet alle informatie tegelijk.
- Leg geen nadruk op nare dingen, maar vertel er wel eerlijk over.
- Vertel alleen over wat uw kind bewust meemaakt tijdens het onderzoek. Dus over alles wat het ziet, voelt, hoort, ruikt en proeft.
- Laat dingen zien als u over het ziekenhuis vertelt. Doktersspulletjes bijvoorbeeld. Of gebruik boeken en internet. Via www.hetwkz.nl kan uw kind alvast een kijkje nemen in het ziekenhuis.
Hoe kunt u uw kind begeleiden?
Ga met uw kind mee naar het onderzoek. Of vraag een ander vertrouwd persoon dit te doen. Uw aanwezigheid geeft steun en veiligheid. U kunt voor afleiding zorgen – bespreek thuis al hoe u dat het beste kunt doen. Neem lievelingsspeelgoed, een knuffel, een (voorlees)boek of een mobiele telefoon mee om muziek te luisteren of spelletjes op te doen. U mag verwachten dat tijdens het onderzoek duidelijk wordt verteld wat er gebeurt. Stel gerust vragen als u of uw kind iets niet begrijpt.
Hebt u extra advies nodig voor de voorbereiding of begeleiding van uw kind? Dan kunt u contact opnemen met een pedagogisch medewerker van het WKZ, via het secretariaat Pedagogische Zorg:
- Telefonisch: kantoordagen van 09.00 - 16.00 uur, 088 - 75 754 24
- Per mail: pedagogischspreekuur@umcutrecht.nl
- Persoonlijk: kantoordagen van 13.30 -14.30 uur, 4e verdieping, richting sportdakterras, eerste deur links na de klapdeur
Tips voor uzelf
- Blijf tijdens het onderzoek zo rustig mogelijk. Dat maakt uw kind ook rustiger.
- Richt uw aandacht op uw kind. Zorg dat uw kind er ook bij betrokken blijft als u met de arts of verpleegkundige praat. Zo geeft u uw kind de aandacht die het nodig heeft.
- Een goede voorbereiding zorgt voor minder spanning en onverwachte situaties. Toch kan uw kind zich anders gedragen dan u verwacht of gewend bent. Uw kind kan stil worden, of juist druk, of huilerig. Thuis of tijdens het onderzoek. Geef hier aandacht aan en maak het bespreekbaar. Uw kind voelt zich daardoor gesteund en begrepen.Vóór de ruggenprik
De POS-poli
Een tijdje vóór de Ruggenprik, heb je een afspraak op de POS-poli. POS-poli is de afkorting van: Pre Operatief Spreekuur. Dat betekent: het spreekuur vóór een onderzoek, behandeling of operatie onder narcose. Narcose wil zeggen dat je gaat “slapen” met behulp van medicijnen. Je voelt dan niks van de ingreep. We noemen dit wel slapen maar het is geen gewone slaap. Als je onder narcose bent, kun je niet uit jezelf wakker worden. De anesthesioloog is de dokter die jou de slaapmedicijnen geeft via een prik met infuus of via een kapje. Hij zorgt voor jou als je onder narcose bent en hij zorgt ervoor dat je weer wakker wordt als de ingreep klaar is. We noemen hem ook wel de slaapdokter.
Je kunt ook in aanmerking komen voor sedatie. Sedatie betekent letterlijk het verlagen van het bewustzijn. Je bewustzijn wordt zoveel verlaagd via slaapmedicatie, dat je niets van de ingreep meekrijgt. Bij sedatie krijg je altijd een prik met een infuus. Omdat het om een oppervlakkige slaap gaat, is bewaking door een anesthesist niet noodzakelijk. Wel wordt de ademhaling gecontroleerd met een knijpertje aan de vinger (saturatiemeter). Hiermee wordt het zuurstofgehalte in het bloed gemeten. Sedatie is niet altijd mogelijk.
De POS-poli bevindt zich in het WKZ op de 1e verdieping bij receptie 8.
Op de POS-poli heb je, samen met je ouders, een gesprek met de POS-verpleegkundige of met de slaapdokter.

Wat gebeurt er op de POS-poli?
Ze willen van alles weten over je gezondheid, bijvoorbeeld:
- welke ziektes je hebt gehad;
- of je koorts hebt;
- of je verkouden bent.
Soms meten ze je gewicht, je lengte, je bloeddruk of je hartslag. Dit doet geen pijn.
Ze bespreken met jou en je ouders:
- hoe het gaat als je onder narcose gaat;
- wat jou kan helpen als je pijn hebt of bang bent;
- hoe jij het beste de narcose kunt krijgen:
- met een prik
- of met een kapje.
Als je tegen de narcose op ziet, zeg het dan tegen de POS-verpleegkundige of de slaapdokter!
Op de POS-poli krijg je een folder over de narcose. Dan kun je nog eens nalezen wat er is verteld.
Voor ouders
Is uw kind allergisch, bijvoorbeeld voor pleisters of bepaalde medicijnen? Meld dit dan altijd.
Kort voor de narcose mag uw kind geen vaccinatie krijgen. We houden de volgende periode aan:
- twee dagen voor de narcose geen DKTP- en meningokokken-vaccinatie,
- twee weken voor de narcose geen BMR-vaccinatie
In de folder “Narcose” lees je hoe het gaat als je onder narcose gaat. Je leest daar ook hoe het gaat op de dag dat de ingreep plaats vindt. Voor alle duidelijkheid vertellen we het hier nog een keer in het kort.
Tijdens de behandeling uitklapper, klik om te openen
De dag van de ruggenprik onder narcose of sedatie
Thuis
Wanneer je de ruggenprik onder narcose of sedatie krijgt moet je nuchter zijn. Nuchter zijn betekent: je mag 6 uur voor de ruggenprik niet meer eten. Je mag wel helder vloeibaar drinken. Dat betekent dat je door het drinken heen kan kijken, zoals water, thee en appelsap.
Voor ouders
- Voor sommige kinderen is het lastig om nuchter te zijn. Veel ouders zijn daarom solidair en eten zelf ook niets.
- Wij raden u aan om zelf toch wat te eten. U kunt dat doen buiten het gezichtsveld van uw kind. Of door een goede uitleg over te geven.
- Als u wel wat eet, voorkomt u dat u, mede door de spanning, onwel wordt. Het zou jammer zijn als u, door uw solidariteit, niet de optimale zorg kunt bieden op het moment dat uw kind dat nodig heeft.
Op de afdeling
Bij binnenkomst krijg je een naambandje om. De verpleegkundige stelt nog wat vragen aan jou en je ouders. Als je wilt kun je de voorbereidings- spullen nog een keer bekijken.
Als het tijd is, ga je naar het aangewezen bed en krijg je een operatiejasje aan.
Je rijdt met je bed naar de wachtruimte (holding) van de operatiekamer. Je ouders gaan met je mee.
In de wachtruimte van de operatiekamer
Eén van je ouders en de pedagogisch medewerker of verpleegkundige doen een schort aan, blauwe ‘slofjes’ over de schoenen en zetten een speciale muts op. De medewerkers van de operatiekamer (met een blauw pak en een muts) komen jullie ophalen. Ze stellen nog wat vragen aan jou en je ouders.
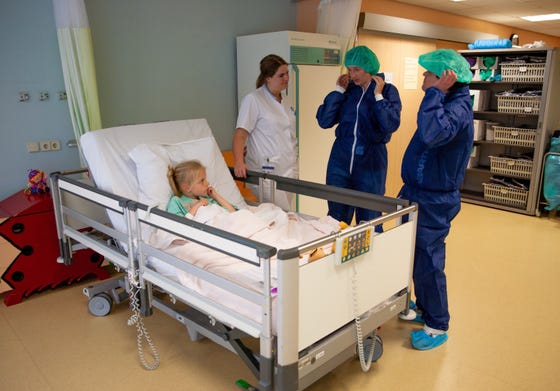
Ze nemen jou, één van je ouders en de pedagogisch medewerker of verpleegkundige mee naar de operatiekamer.
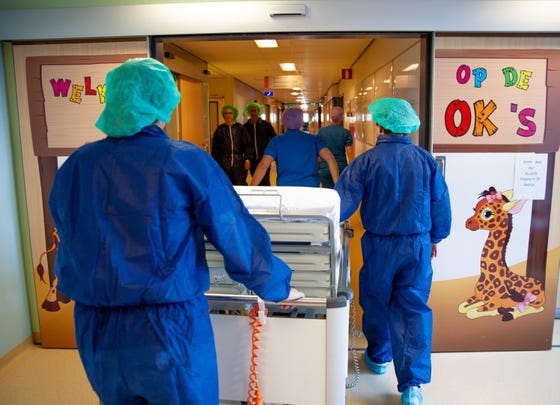
In de operatiekamer
Je gaat op de operatietafel liggen of zitten.
Je krijgt een plakker met daarin een klein lampje op je vinger of teen geplakt.
Je krijgt drie monitor-stickers op je borst geplakt. Je krijgt de narcose met een kapje of een prik.
Als je slaapt gaat je vader of moeder naar een wachtruimte vlak bij het operatiecentrum.
Je wordt op je zij gedraaid, met een ronde rug. Zoals een poes of een egel die zich helemaal oprolt. Als je rug mooi rond is, kunnen we goed tussen je ruggenwervels. De dokter of de verpleegkundig specialist doet de ruggenprik en dient de medicijnen toe. Omdat jij slaapt, voel je helemaal niets van de prik. Verder in deze folder praten we alleen over ‘de dokter’.

In de uitslaapkamer
Je ligt weer in je eigen bed op je rug als je wakker wordt. Eén van je ouders mag bij je komen zitten.
Je hebt nog steeds de monitor-stickers, het lampje op je vinger.
Je hebt een infuus* in je hand of voet.
Als je goed wakker bent, rijden we je met bed en al weer naar de afdeling.
*Wat is een infuus?
Je krijgt een infuus. Dit is om (slaap) medicijnen te kunnen geven en soms ook om bloed af te nemen. Je krijgt een prik in je hand of je arm. Na die prik blijft er een dun, plastic buisje in je bloedvat zitten. Dit noemen we een infuus. Via dat buisje komen de medicijnen in je lichaam. Ook kunnen we via het infuus bloed afnemen. Een prik kan pijn doen. We kunnen een emla® pleister je hand of voet plakken. Deze pleister bevat een verdovende zalf waardoor je op die plaats minder voelt; de huid wordt verdoofd. Als het infuus goed zit krijg je een pleister op je hand waardoor het infuus goed vast blijft zitten.
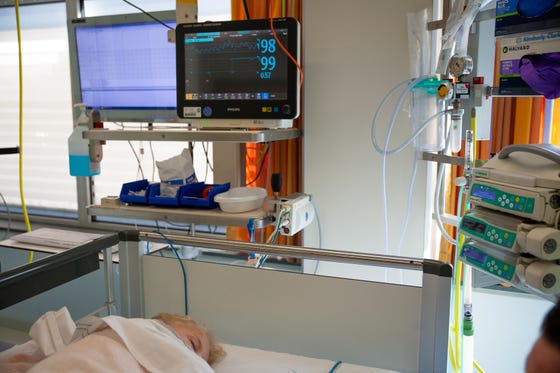
Terug op de afdeling
Na de ruggenprik blijf je twee uur lang plat liggen. De medicijnen kunnen zich dan goed verspreiden door je lichaam. Ook heb je dan minder kans op hoofdpijn en misselijkheid. Totdat je goed wakker bent, blijft de saturatiemeter en de monitorstickers aangesloten op de monitor. De verpleegkundige komt af en toe kijken hoe het met je gaat. Ze kijkt ook of de pleister op je rug droog blijft. Als het infuus niet meer nodig is, wordt het eruit gehaald. Als je goed wakker bent, mag je weer eten en drinken. De dokter of de verpleegkundig specialist komt vertellen hoe het is gegaan.
Misschien voel je je niet zo lekker, ben je misselijk of heb je ergens pijn. Zeg het tegen je vader of moeder of tegen de verpleegkundige als er iets is. Ze kunnen er dan rekening mee houden of je extra medicijnen geven. Hoe het bij jou zal gaan? Dat is moeilijk van tevoren te zeggen.
Loes (7 jaar): ‘‘Ik heb nu 3 keer een ruggenprik gehad. Ik ben altijd wel zenuwachtig. Door het slaapmedicijn merk ik er eigenlijk niet veel van. Ik denk altijd aan iets lekkers dat ik na de ruggenprik mag eten.’’
Wesley (4 jaar): ‘‘Toen het allemaal klaar was en ik weer een beetje wakker was mocht ik TV kijken. Zo kon ik goed stilliggen.’’
Jules (6 jaar): “Ik had eerst wel een beetje pijn. Toen zei de zuster dat ik een pilletje mocht.”
Samenvatting
- Je moet nuchter zijn voor de ruggenprik.
- De dokter prikt tussen je wervels.
- Het hersenvocht druppelt in een buisje.
- De dokter dient de medicijnen toe via een holle naald.
- Na de prik komt er een pleister op je rug.
De dag van de ruggenprik bij lokale verdoving
Thuis
Wanneer je de ruggenprik onder lokale verdoving krijgt hoef je niet nuchter te zijn en kun je ’s ochtends gewoon ontbijten.
Op de afdeling
Bij binnenkomst krijg je een naambandje om. De verpleegkundige stelt nog wat vragen aan jou en je ouders. Als je wilt kun je de voorbereidingsspullen nog een keer bekijken.
Je gaat naar het laboratorium voor een vingerprik. De uitslag van het bloed heeft de dokter nodig voor je de ruggenprik krijgt. Soms moet je ook een plas inleveren bij het laboratorium.
Een uur voor de ruggenprik aan krijg je de emla® pleister op je rug geplakt. Deze pleister bevat een verdovende zalf waardoor je op die plaats minder voelt; de huid wordt verdoofd.
Als het tijd is, ga je naar het aangewezen bed en krijg je een operatiejasje aan. Je rijdt met je bed naar de behandelkamer.
In de behandelkamer
Dit kan zijn een gewone behandelkamer, of een behandelkamer op de röntgenafdeling waarbij je de ruggenprik onder doorlichting / röntgenstralen krijgt. Ben je ouder dan 9,5 jaar dan gaan we extra goed kijken hoe we de ruggenprik gaan geven. Heb je een scoliose (bocht in je rug) of een rug die geopereerd is, dan hebben we hiervoor een interventieradioloog nodig. Dit is een dokter die de ruggenprik onder doorlichting kan doen.
In de behandelkamer krijg je een plakker met daarin een klein lampje op je vinger of teen geplakt. Je krijgt drie monitor-stickers op je borst geplakt. Hiermee kunnen we je ademhaling en hartactie goed in de gaten houden. Je neemt je afscheid van je vader of moeder.
Samen met de pedagogisch medewerker zoek je een filmpje wat je graag wil kijken tijdens de ruggenprik. De dokter of de verpleegkundig specialist doet de ruggenprik, zij zit achter je op een krukje. De verpleegkundige helpt bij het aangeven van alle benodigdheden, zoals de naald en de medicijnen.
Je draait op je zij zoveel mogelijk met een ronde rug. Zoals een poes of een egel die zich oprolt. De verdovingspleister wordt van je rug gehaald. De dokter of de verpleegkundig specialist gaat eerst goed voelen om te zoeken naar een plekje waar de ruggenprik kan worden gegeven. Achter je rug wordt een “steriel veld” gemaakt met behulp van een steriel doek. Met een klein sponsje wordt je rug schoon gemaakt (gedesinfecteerd). Er wordt met een heel dun naaldje geprikt. Soms lukt dat niet in 1 keer.
Er worden 3 kleine buisjes met hersenvocht afgenomen. Dit duurt even want het hersenvocht druppelt soms langzaam. Hierna wordt door hetzelfde naaldje het medicijn nusinersen (Spinraza) toegediend. Dit duurt ongeveer 3 minuten. Het naaldje wordt uit je rug gehaald en er wordt een pleister op je rug geplakt.
Terug op de afdeling
Na de ruggenprik blijf je twee uur lang plat liggen. De medicijnen kunnen zich dan goed verspreiden door je lichaam. Ook heb je dan minder kans op hoofdpijn. Eén van je ouders mag bij je komen zitten. De verpleegkundige komt af en toe kijken hoe het met je gaat. Ze kijkt ook of de pleister op je rug droog blijft. De dokter of de verpleegkundig specialist komt vertellen hoe het is gegaan.
Samenvatting
- Je hoeft niet nuchter zijn voor de ruggenprik bij lokale verdoving.
- De dokter prikt tussen je wervels.
- Het hersenvocht druppelt in een buisje.
- De dokter dient de medicijnen toe via een holle naald.
- Na de prik komt er een pleister op je rug.
Na de behandeling uitklapper, klik om te openen
Bijwerkingen
Je kunt klachten krijgen na een ruggenprik; bijvoorbeeld de plek op je rug waar geprikt is, doet een beetje pijn. Of je kunt hoofdpijn krijgen, één of enkele dagen. Je mag paracetamol nemen tegen de hoofdpijn. Ook kun je allergisch zijn voor de medicijnen. Dit komt maar weinig voor. Je merkt dit dan aan je huid, die kan jeuken of rood worden. Heb je er last van, dan krijg je er een medicijn voor.
Zelfs wanneer een medische behandeling helemaal goed is gedaan (“volgens het boekje”), kunnen er problemen ontstaan. Zulke problemen noemen we complicaties.
Complicaties
Ook bij een Ruggenprik kun je last krijgen van complicaties:
- er kan helder vocht lekken uit de plek op je rug waar de dokter geprikt heeft;
- je kunt hoofdpijn krijgen;
- je kan misselijk zijn en moet spugen;
- je kan suf worden en minder goed aanspreekbaar.
Voor ouders
Als uw kind last heeft van complicaties is het belangrijk dat u contact opneemt met de verpleegafdeling. Het algemene telefoonnummer van het ziekenhuis is 088 - 75 555 55 en vraag dan naar de afdeling waar je was opgenomen.
Tips
Bespreek van tevoren wat jij graag wilt, bijvoorbeeld wel of niet verdovende zalf voor het infuusprikken. Bedenk ook alvast wat jou dan helpt. Bijvoorbeeld kijken/niet kijken. Of tellen.
Probeer aan iets leuks te denken als je onder narcose gaat. Vraag of je vader of moeder een verhaal vertelt of zachtjes wil zingen. Rustig ademhalen kan helpen als je bang bent of pijn hebt, bijvoorbeeld bij het infuus prikken. Diep inademen door je neus, tot drie tellen en dan weer uitblazen.
Mijn Ziekenhuispaspoort
Gebruik je Mijn Ziekenhuispaspoort*? Zorg er dan voor dat je jouw wensen doorgeeft.
* Mijn Ziekenhuispaspoort is een app voor op je telefoon waarmee je wensen kunt doorgeven over wat jou helpt als je pijn hebt of bang bent. De mensen in het ziekenhuis kunnen jouw wensen tijdens een afspraak zien als je dat nodig vindt, bijvoorbeeld voordat je een prik krijgt. Zij kunnen dan rekening houden met jouw wensen, zonder dat je het steeds weer hoeft te zeggen.

Leven met uitklapper, klik om te openen
Wil je meer weten?
Kijk dan op:
Heb je nog vragen?
Schrijf ze op, dan kun je ze niet vergeten. Je kunt ze stellen als je in het ziekenhuis bent.
Voor vragen over een ruggenprik kun je bellen met de afdeling waar het onderzoek plaatsvindt.
Voor andere vragen of advies kun je bellen met een pedagogisch medewerker via het secretariaat Pedagogische Zorg:
- Telefonisch: kantoordagen van 09.00 - 16.00 uur, 088 - 75 754 24
- Per mail: pedagogischspreekuur@umcutrecht.nl
- Persoonlijk: kantoordagen van 13.30 -14.30 uur, 4e verdieping, richting sportdakterras, eerste deur links na de klapdeur. Je ouders kunnen deze nummers ook bellen.
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Voor het aanmelden van nieuwe patiënten naar onze polikliniek is doorverwijzing via neuroloog, kinderarts, revalidatiearts of huisarts nodig.
De afdeling is telefonisch bereikbaar van maandag tot en met vrijdag tussen 08.00 en 16.30 uur.
