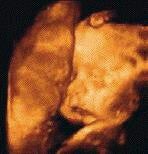
Een Pierre Robin sequentie (ook wel Pierre Robin genoemd), is een aandoening waarbij kinderen geboren worden met meerdere aangeboren afwijkingen. De belangrijkste zijn een kleine onderkaak (micrognathie) en een ‘luie’ tong (glossoptosis) met ademhalings- en voedingsproblemen als gevolg. Meestal hebben deze kinderen ook een gehemeltespleet (schisis). Ongeveer één op de achtduizend pasgeboren baby’s heeft deze aandoening.
Gehemeltespleet (schisis)
Als een ongeboren kind zich normaal ontwikkelt, ligt de tong oorspronkelijk tussen de twee helften van de bovenkaak. In de achtste tot tiende week van de zwangerschap groeit de kaak naar voren en kan de tong naar beneden zakken. De twee helften van de bovenkaak groeien vervolgens aan elkaar vast. Bij kinderen met een Pierre Robin gaat er tijdens dit proces iets mis. De onderkaak blijft te klein, waardoor er een lage inplant van de tong aanwezig is (glossoptosis). De tong wordt hierbij ook meer naar boven geduwd. Dit verhindert de sluiting van het gehemelte en er ontstaat een gehemeltespleet met meestal een U-vorm.
Kleine onderkaak (micrognathie)
De kleine onderkaak kan het gevolg zijn van druk van buitenaf, bijvoorbeeld als de baarmoeder van de moeder afwijkend van vorm is. Maar de oorzaak kan ook een groeiprobleem in de kaak zelf zijn.
Opereren of afwachten?
Na de geboorte vergen de ademhalings- en voedingsproblemen de meeste aandacht. De ademhalingsproblemen kunnen levensbedreigend zijn. Kinderen met een Pierre Robin maken kenmerkende snurkende geluidjes tijdens het slapen en hebben zichtbaar moeite met ademen, met name in rugligging. Dit moet goed onderzocht worden. Daarom worden kinderen met een Pierre Robin na de geboorte opgenomen in het ziekenhuis en geobserveerd aan de monitor. De ademhalingsproblemen kunnen bij ongeveer de helft van de kinderen goed opgelost worden door het kind op de zij of buik te leggen. Hierdoor zakt de tong naar voren en belemmert het de ademhaling niet meer. Soms is het nodig een buisje in de neus, achter de tong, te plaatsen waardoor de kinderen beter kunnen ademhalen. Dit noemen we een nasopharyngeale tube ofwel ‘NPT’. In enkele gevallen is bij ernstige ademhalingsproblemen een operatie noodzakelijk.
Als de ademhalingsproblemen goed worden behandeld en het kind goed groeit zal de onderkaak in de eerste levensmaanden meegroeien. Hierdoor zal er meer ruimte in de luchtweg ontstaan en zal het kind geleidelijk minder problemen hebben.
In het WKZ worden de behandeling en operaties bij een Pierre Robin uitgevoerd door een multidisciplinair team. De kinderarts werkt in dit team nauw samen met onder meer de KNO-arts, de logopedist, de klinisch geneticus, de plastisch chirurg en de kaakchirurg. In het WKZ is er een verpleegkundig specialist die alle ouders van een kind met een Pierre Robin begeleidt
Symptomen uitklapper, klik om te openen
Bij kinderen met een Pierre Robin sequentie kunnen de volgende verschijnselen voorkomen:
- ademhalingsproblemen
- voedingsproblemen
- middenoorontstekingen
- gehoorproblemen
- problemen met (leren) spreken
- abnormale kaak uitgroei
Oorzaken uitklapper, klik om te openen
De oorzaak van het ontstaan van een Pierre Robin is niet bekend. Waarschijnlijk is er sprake van een combinatie van factoren. Deze factoren kunnen zowel erfelijk als niet erfelijk zijn. Bij ongeveer de helft van de kinderen met een Pierre Robin is er een onderliggende genetische oorzaak of een syndroom aanwezig. De klinisch geneticus zal hier uitleg over geven.
Onderzoek & diagnose uitklapper, klik om te openen
Genetisch onderzoek
Als er tijdens de zwangerschap of na de geboorte aanwijzingen zijn voor een Pierre Robin, zoeken we eerst uit wat de oorzaak is van deze aandoening. De klinisch geneticus onderzoekt of de aandoening wordt veroorzaakt door erfelijke factoren. Hij of zij is een medisch specialist op het gebied van erfelijke en aangeboren aandoeningen. Dit onderzoek kan belangrijke inzichten opleveren. Zo weten ouders of er kans is op herhaling bij een volgend kind, wat ze van de toekomst moeten verwachten en wat de behandeling van hun kind wordt. De ouders bepalen zelf of zij het nodig vinden om dit genetisch onderzoek uit te voeren.
Prenatale diagnostiek
In het WKZ hebben we een prenataal spreekuur speciaal voor ouders van kinderen bij wie op de echo een schisis of een kleine onderkaak (micrognathie) gevonden is. Een gehemeltespleet zonder een lipspleet is vaak moeilijk te herkennen op de echo. Om een inschatting te kunnen maken over de ernst van een Pierre Robin kan er een MRI van de foetus gemaakt worden. Met het team zal er vervolgens een plan worden gemaakt hoe de bevalling plaats gaat vinden; spontaan, door inleiding of via een keizersnede.
Onderzoeken
Op de verpleegafdeling wordt er een zogenaamde OSAS analyse verricht om te bekijken hoe het ademen verloopt. Er wordt door middel van een saturatiemeter een nachtelijke meting gedaan, waarbij er teruggekeken kan worden of er momenten geweest zijn waarop het zuurstofgehalte laag was, dit in combinatie van observaties van de verpleegkundige en het controleren van het koolzuurgehalte (CO2) met een hielprik.
Indien er twijfels zijn over de juiste behandeling kan er een polysomnografie (‘slaaponderzoek’) gedaan worden. Dit is een onderzoek, waarbij het kind een nacht op de kinder intensive care verblijft, waar er tijdens slaap heel precies gemeten wordt hoe het kind ademt.
Behandeling uitklapper, klik om te openen
Na de geboorte
Na de geboorte zal uw kind meestal enige dagen op de Neonatale Intensive Care Unit (NICU) verblijven. Als uw kind stabiel genoeg is, wordt hij/zij overgeplaatst naar de kinderafdeling (Schildpad). Tijdens de opname wordt er regelmatig een beetje bloed afgenomen via een hielprik (‘bloedgas’). Hierin wordt gekeken naar het koolzuurgehalte in het bloed. Uw kind wordt bewaakt aan de monitor. Deze meet het zuurstofgehalte, de ademhaling en de hartslag. Dit geeft samen met de observaties van de verpleegkundige een indicatie over de mate van ademhalingsproblemen.
Voedingsproblemen
Voedingsproblemen komen vaak voor bij kinderen met een Pierre Robin. Dit komt doordat het kind veel energie verbruikt met het ademhalen en omdat de coördinatie van het ademen, zuigen en slikken ingewikkeld is. Een gehemeltespleet maakt het drinken ook moeilijker. Vaak drinkt het kind niet of zeer slecht aan de borst of met een normale speen. De logopedist kijkt mee met de voedingen en geeft advies.
Special Needs Feeder/Dr. Browns fles
Kinderen met Pierre Robin hebben baat bij het drinken uit een Special Needs Feeder of een Dr. Browns fles met een extra ventiel. Met de Special Needs Feeder kun je de melkstroom regelen, doordat de speen een extra lange hals heeft, waarmee de ouder het kind kan helpen met drinken. Door in de speen te knijpen, spuit je de melk in de mond van de baby. De logopedist komt tijdens opname langs om de ouders hierbij te instrueren en te ondersteunen. Voor in de thuissituatie regelt de logopedist logopedische begeleiding. Het zelf (leren) drinken (zeker in het begin) is geen doel op zich, een goede groei daarentegen wel. Een goede groei zal het probleem van de kleine onderkaak sneller verhelpen.

Neusmaagsonde
De meeste kinderen met een Pierre Robin krijgen een neusmaagsonde zodat ze optimaal kunnen groeien en geen energie kwijt zijn met zelf drinken. Bij een neusmaagsonde wordt er door de neus een slangetje, de sonde, in de maag gebracht waarmee de voeding direct in de maag komt. Ouders leren deze zorg aan van de verpleegkundige op de verpleegafdeling, zodat ook thuis sondevoeding gegeven kan worden. In de thuissituatie wordt er thuiszorg gevraagd voor het inbrengen van de sonde. Op geleide van de klachten wordt in de loop van de maanden onder begeleiding van de verpleegkundig specialist en logopedist de sondevoeding afgebouwd en het zelf drinken opgebouwd.
Reflux
Bij kinderen met een Pierre Robin komt reflux vaak voor. Soms is indikken van de voeding voldoende. Als dit onvoldoende helpt wordt er met anti-reflux medicatie gestart. De medicatie zorgt ervoor dat het maagzuur wat omhoog de slokdarm inloopt minder zuur is, waardoor er minder prikkeling van de slokdarm en luchtwegen plaatsvindt.
Behandeling
Nasopharyngeale tube
Mocht buikligging niet voldoende zijn, dan kan plaatsing van een nasopharyngeale tube (NPT) door de KNO-arts nodig zijn. Dit is een flexibel buisje dat door een neusgat geplaatst wordt en ervoor zorgt, dat bij het naar achter zakken van de tong er ruimte blijft om te ademen. Dit buisje blijft gemiddeld drie tot zes maanden zitten. Dit kan ook in de thuissituatie. De verpleeg- kundige leert aan ouders hoe het buisje schoon te houden door elke drie uur een paar druppels in het buisje te druppelen en het vervolgens uit te zuigen. Soms leren ouders zelf ook het buisje te vervangen, maar dit hoeft niet.
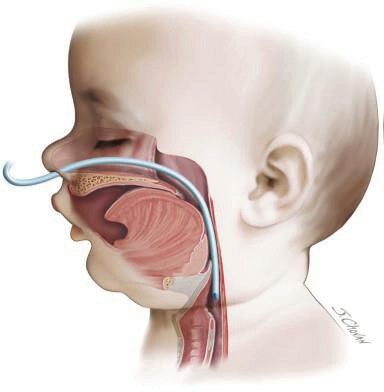
Operatie
Een operatie is nodig als bovengenoemde behandelingen niet helpen of als de ademhalingsproblemen te ernstig zijn. De KNO-arts kijkt eerst met een endoscoop in de luchtwegen om de precieze plaats van de afsluiting te bepalen. Als de doorgang hoog in de luchtpijp geblokkeerd is, kiest de chirurg voor een operatie waarmee we de onderkaak langer maken (kaakdistractie). In uitzonderlijke gevallen is het nodig een tracheacanule te plaatsen. Hierbij wordt er een buisje in de luchtpijp geplaatst, waardoor het kind kan ademen. Deze operatie wordt alleen gedaan als er geen andere mogelijkheden zijn.
Verlenging van de onderkaak (kaakdistractie)
We kunnen de blokkade verhelpen door de onderkaak te verlengen. Dit verlengen van het bot is mogelijk zolang het bot nog zacht is. Eerst maken we een röntgenfoto van de onderkaak. De chirurg maakt een snee van 2,5 cm lang onder de kaakrand van uw kind. Daarna plaatst hij daar twee oplosbare plaatjes. Deze plaatjes worden door een schroefje uit elkaar gedrukt. Dit schroefje komt net boven het oor naar buiten. Het schroefje wordt twee keer per dag één mm aangedraaid. De totale verlenging is dus twee mm per dag. Hier beginnen we twee dagen na de operatie mee en dit proces duurt zeven tot tien dagen.Na afloop van de behandeling controleert de KNO-arts of de tong ver genoeg naar voren is gekomen. Als dat het geval is, halen we het beademingsbuisje uit de keel van uw kind. De schroefjes worden zo’n vier weken na de behandeling teruggedraaid. Dit gebeurt op de polikliniek. Uw kind hoeft hierbij niet onder narcose. De plaatjes zijn oplosbaar en verdwijnen gemiddeld na één jaar helemaal. Deze operatie is bij 95% van de kinderen succesvol.
Ontslag met buikligging of NPT
Gemiddeld wordt een kind met een Pierre Robin twee weken opgenomen om hem/haar goed te kunnen observeren, om ouders alle zorg aan te leren en hen met vertrouwen naar huis te laten gaan. In deze weken komen er veel disciplines langs waardoor dit vaak als een drukke tijd wordt ervaren. Het is belangrijk om hierin zowel door het kind als de ouders voldoende rust te nemen. Stem dit af met de verpleegkundige. Indien extra ondersteuning wenselijk is, kan er maatschappelijk werk ingeschakeld worden.
Kinderen die in buikligging of met een NPT behandeld worden gaan met een saturatiemeter naar huis. De saturatiemeter alarmeert bij afwijkende waardes waardoor ouders gewaarschuwd worden. Ouders krijgen een reanimatietraining en een stappenplan (stoplicht) mee naar huis, om bij onverwachte situaties te kunnen handelen.
Het transferbureau zal tijdens opname zorgen dat alle materialen en apparatuur thuis geleverd worden.
Controle na ziekenhuisopname
Na ontslag zullen de kinderarts en de verpleegkundig specialist het kind en de ouders vervolgen op de polikliniek. Er wordt dan regelmatig gekeken naar bloedgas, groei, ademhalingsproblemen en eventuele monitoralarmen. De verpleegkundig specialist is in de tussentijd laagdrempelig benaderbaar voor vragen.
Als een kind met een NPT goed groeit en er geen ademhalingsproblemen meer zijn, zal na 3 tot 6 maanden gekeken worden of de NPT veilig verwijderd kan worden. Hiervoor zal er een nachtelijke opname op afdeling Schildpad afgesproken worden, waarbij de NPT verwijderd wordt en de ademhaling geobserveerd wordt. ‘s Ochtends wordt er een bloedgas geprikt. Tijdens de artsenvisite worden de uitslagen bekeken en wordt besloten of het kind naar huis mag zonder NPT. De monitor wordt dan nog wel enkele weken gecontinueerd.
Het sluiten van de spleet in het gehemelte
Het gehemelte sluiten we meestal pas wanneer uw kind de leeftijd bereikt van rond de twaalf maanden. Het schisisteam begeleidt u en uw kind bij alle aspecten van de schisis. Voor de operatie waarbij het gehemelte gesloten wordt, nemen we uw kind enkele dagen in het ziekenhuis op.
Spraak- en taalontwikkeling
Kinderen met een Pierre Robin hebben de neiging om door de neus te praten. De logopedist kan uw kind begeleiden bij de ontwikkeling van het spreken. Het schisisteam kan dit voor u regelen. Door middel van gerichte oefeningen kan uw kind afleren om door de neus te praten. Als uw kind een te kort gehemelte heeft, dan kan het nodig zijn om een spraakverbeterende operatie uit te voeren. Dit wordt meestal gedaan als uw kind vier of vijf jaar oud is.
Kaak- en gebitsproblemen
Als de kaak van uw kind te klein is voor het blijvende gebit, is een beugel vaak een goede oplossing. De orthodontist meet de beugel aan. In ernstige gevallen volgt een operatie, waarbij de kaakchirurg de kaak van uw kind verlengt.
Als de tanden en kiezen van uw kind niet goed kunnen groeien, is regel-matige controle van een kindertandarts en een orthodontist extra belangrijk.
Meer informatie
Emotionele gevolgen
De verzorging van een kind met een Pierre Robin kan zwaar zijn. De schrik is groot als een kind met een aangeboren aandoening wordt geboren. De ademhalings- en voedingsproblemen kunnen belastend en frustrerend zijn. Ouders hebben vaak behoefte aan informatie over een Pierre Robin en willen graag hun ervaringen uitwisselen met andere ouders.
Er zijn verschillende verenigingen voor ouders:
- Stichting Pierre Robin Europe (www.pierrerobineurope.com)
- Schisisnederland (www.schisisnederland.nl)
- Facebook; besloten groep
- BOSK (www.bosk.nl)
Leven met uitklapper, klik om te openen
Ervaring ouders van Lotte
Al met de 16-weken echo werd geconstateerd dat het gezichtsprofiel van onze dochter Lotte er anders uit zag. Uiteindelijk kwamen we rond de 20 weken bij het WKZ terecht. Daar werd al gauw duidelijk dat er sprake was van een kleine kin. Na verschillende onderzoeken werd geconstateerd dat Lotte een chromosoom afwijking heeft. Haar kleinere kin, wat later werd vastgesteld als een Pierre Robin, past bij deze afwijking. Vele echo’s volgden, maar gelukkig werden er geen andere afwijkingen gezien. Wel was de zwangerschap erg spannend, omdat het onduidelijk was wat haar kleine kin en open gehemelte precies voor gevolgen zouden hebben voor haar ademhaling. En natuurlijk de vraag of Lotte verder gezond zou zijn. Vanwege een grote kans op ademhalingsproblemen werd het een geplande keizersnede.
Bij de geboorte is er direct een NPT (luchtbuisje in neus) geplaatst waardoor Lotte goed kon ademen. Ze heeft een paar dagen op de NICU gelegen, maar mocht al gauw naar de kinderafdeling. De afgekolfde moedermelk kreeg ze via de sonde en verder kreeg Lotte elke dag wat melk via de ‘speciaal needs’ fles (voorheen Haberman). Na 2,5 week mochten we naar huis. Hier waren we natuurlijk blij mee, maar het was ook even spannend. We kregen namelijk een saturatie- en zuurstofmonitor mee en moesten Lotte voortaan 24 uur per dag monitoren. Dit was iets waar we van te voren niet bij stil hadden gestaan. Dit betekende namelijk dat één van ons altijd bij haar moest zijn. Om samen of met onze zoon van twee jaar af en toe weg te kunnen, kregen we twee dagdelen thuiszorg. Dit was erg fijn. Het WKZ heeft ons goed geholpen met het regelen van de thuiszorg en de benodigde apparatuur.
Lotte 1 week oud
Na 3 maanden (eerder dan verwacht) werd Lotte in het WKZ opgenomen om te testen of ze zonder NPT goed kon ademen en dat ging goed! Na ruim 4 maanden dronk ze al haar flessen op middels de ‘special needs fles’ en de sonde was dan ook niet meer nodig. Na 8 maanden is Lotte voor het eerst naar de kinderopvang geweest. Mede door het Corona-virus heeft dit iets langer geduurd. Van te voren zijn wij een aantal keren langs geweest om medewerkers te instrueren over het geven van de fles en voeding.
Inmiddels is Lotte bijna 11 maanden en is het een vrolijk meisje dat zich goed ontwikkelt. Van haar kleine kin zie je eigenlijk nauwelijks meer iets. Natuurlijk is het melk en eten geven net iets anders dan normaal, maar na de eerste maanden ging dit eigenlijk zonder problemen. We kregen hierbij ook hulp van een logopediste die aan huis langs kwam.
Over 2 weken wordt Lotte geopereerd waarbij haar gehemelte wordt gesloten. Dit zal voor Lotte (en ons) best even pittig zijn, maar we zijn natuurlijk blij en dankbaar dat haar gehemelte nu gesloten wordt.
Sander en Ellen
Ervaring ouders van Quint
Tijdens de 20-weken echo werd bij onze zoon een gezichtsafwijking geconstateerd. Hij leek een teruggetrokken kin te hebben. Vanwege de stand van zijn tong werd vermoed dat ook zijn gehemelte niet gesloten zou zijn. Wij moesten ernstig rekening houden met een Pierre Robin. Een spannende periode tot de geboorte brak aan.
Quint werd met een keizersnede geboren. Voor de zekerheid stond een extra OK voor hem klaar. Deze bleek niet nodig. Na een paar dagen op de kinder IC en mediumcare te hebben gelegen, is Quint op een reguliere verpleegafdeling verzorgd. Twee weken na zijn geboorte mocht hij mee naar huis. Nog wel met een voedingsonde, een neusbuisje om een vrije ademweg te garanderen en een monitor om het zuurstofgehalte in het bloed te bewaken.
Hoewel Quint aanvankelijk uit een reguliere fles leek te kunnen drinken, bleek het drinken hem veel energie te kosten. Onder begeleiding van een logopediste zijn wij overstapt op een speciale fles. Hierdoor kon Quint makkelijker drinken, werd hij rustiger en nam hij in gewicht toe. Achteraf hadden wij eerder deze speciale fles moeten gebruiken.

Natuurlijk vergde de zorg van Quint extra inspanning. Daarbij komt dat Quint ons eerste kind is dus ontbrak ons de handigheid van ervaren ouders. Na enige onwennigheid bleek de zorg in de praktijk mee te vallen en vind je als ouders een weg. Een uitspraak van een van de artsen die ons het meest bijgebleven is: ‘het komt allemaal goed, heus, het heeft tijd nodig’.
Simon en Marloes
Zorgkosten uitklapper, klik om te openen
Meer over zorgkostenContact uitklapper, klik om te openen
Om een afspraak te maken op de polikliniek keel-, neus- en oorheelkunde hebt u een verwijzing nodig van uw huisarts of specialist.
Polikliniek Keel-, neus- en oorheelkunde
Wij zijn bereikbaar van maandag tot vrijdag van 8.30 tot 17.00 uur.
Polikliniek Plastische chirurgie
kindplastischechirurgie@umcutrecht.nl
We zijn telefonisch bereikbaar op maandag, woensdag en donderdag van 9.00 - 12.00 uur.
Wanneer uw kind onder behandeling is in het Wilhelmina Kinderziekenhuis, hebt u de mogelijkheid om een e-consult te sturen via het patiëntportaal.
Voor dringende zaken kunt u op de overige werkdagen contact opnemen met de schisiscoördinator of verpleegkundig specialist van het schisisteam via telefoonnummer: 088 75 540 70.
In de avonden en in het weekend kunt u bij dringende zaken contact opnemen met de dienstdoende arts-assistent plastische chirurgie via het algemene telefoonnummer: 088 75 555 55.
Verpleegafdeling Schildpad
Mocht u nog vragen hebben, dan kunt u contact opnemen via:
